Chirurgie du cancer de la vessie
La plupart des personnes atteintes du cancer de la vessie subiront une chirurgie. Le
type de chirurgie que vous aurez dépend surtout du
On peut pratiquer une chirurgie pour différentes raisons. Vous pouvez avoir une chirurgie pour :
- diagnostiquer le cancer de la vessie et en établir le stade;
- enlever complètement le cancer;
- enlever la plus grande partie possible du cancer avant d’administrer d’autres traitements;
- atténuer la douleur ou les symptômes (chirurgie palliative).
On a recours aux types suivants de chirurgie pour traiter le cancer de la vessie. Vous pourriez aussi recevoir d’autres traitements avant ou après la chirurgie.
Résection transurétrale de la tumeur de la vessie
La résection transurétrale de la tumeur de la vessie (RTUTV) consiste à enlever
la tumeur à la vessie par l’urètre. On y a recours pour diagnostiquer le cancer
de la vessie, en établir le stade et le traiter. La RTUTV est habituellement la
première chirurgie qu’on effectue puisque c’est la façon la plus courante de
faire la
La RTUTV peut être le seul traitement nécessaire pour un cancer de la vessie de stade précoce qui n’a pas envahi la couche musculaire de la paroi de la vessie. On fait parfois une deuxième RTUTV afin de s’assurer que tout le cancer a été enlevé. Dans le cas d’un cancer de la vessie qui a envahi la paroi de la vessie plus en profondeur, on peut faire une RTUTV pour enlever la plus grande partie possible du cancer avant d’administrer d’autres traitements. C’est ce qu’on appelle une chirurgie de conservation de la vessie puisqu’on laisse la vessie en place afin que vous puissiez continuer à uriner normalement.
On fait une
Le chirurgien brûle ensuite la région où il a enlevé la tumeur avec un courant électrique de haute énergie (fulguration) ou un laser. Cette intervention scelle les vaisseaux sanguins et aide à détruire tout le cancer qui reste.
Il est possible qu’on insère un tube (
Vous pourriez être en mesure de retourner à la maison le jour même ou bien devoir rester à l’hôpital plus longtemps.
Cystectomie
La cystectomie consiste à enlever la vessie en partie ou en totalité. On y a couramment recours pour un cancer de la vessie qui a envahi la couche musculaire de la paroi de cet organe. On enlève habituellement les ganglions lymphatiques du bassin (curage ganglionnaire pelvien) après une cystectomie.
Cystectomie radicale
La cystectomie radicale consiste à enlever toute la vessie ainsi que la graisse et les organes qui l’entourent. Chez l’homme, on enlève habituellement la prostate, les vésicules séminales et les extrémités des uretères et parfois une partie de l’urètre (cystoprostatectomie radicale). Chez la femme, on peut enlever l’utérus, le col de l’utérus, les trompes de Fallope, les ovaires, la paroi avant du vagin et l’urètre (exentération pelvienne antérieure).
On fait une cystectomie radicale quand :
- la tumeur a envahi la couche musculaire de la paroi de la vessie;
- le cancer s’est propagé aux ganglions lymphatiques voisins à l’intérieur du bassin (métastases ganglionnaires);
- le cancer réapparaît (récidive) sans cesse après une RTUTV et d’autres traitements locaux, en particulier s’il est de haut grade;
- le cancer occupe une grande partie de la vessie;
- la tumeur a envahi les tissus ou organes voisins, à l’extérieur de la vessie;
- le cancer est un type rare, comme un carcinome épidermoïde ou un adénocarcinome.
On fait la cystectomie radicale sous anesthésie générale (vous serez
inconscient). Le chirurgien peut pratiquer une chirurgie ouverte,
c’est-à-dire faire une coupure (incision) dans l’abdomen pour enlever la
vessie. Dans certains cas, il peut faire une chirurgie par laparoscopie. Il
effectue alors plusieurs petites incisions afin d’y insérer un
Une fois que la vessie est enlevée, le chirurgien crée une nouvelle façon de contenir l’urine et de l’évacuer du corps (dérivation urinaire).
Cystectomie partielle
La cystectomie partielle, aussi appelée cystectomie segmentaire, consiste à enlever seulement une partie de la vessie (avec la tumeur). On dit que c’est une chirurgie de conservation de la vessie puisqu’on laisse la vessie en place afin que vous puissiez continuer à uriner normalement. On ne fait généralement pas de cystectomie partielle pour traiter le cancer de la vessie.
On a recours à la cystectomie partielle si :
-
un cancer invasif se trouve seulement dans une région de la vessie
et si le chirurgien est en mesure d’obtenir des
marges chirurgicales saines; - la tumeur se trouve dans une poche anormale (diverticule) de la paroi de la vessie;
- vous êtes atteint d’un cancer de l’ouraque (type rare de cancer de la vessie).
On fait la cystectomie partielle sous anesthésie générale. Le chirurgien effectue une incision dans l’abdomen, au-dessus de la vessie. Il enlève la partie de la vessie qui contient la tumeur ainsi qu’une marge de tissu vésical sain qui l’entoure.
Curage ganglionnaire pelvien
Le curage ganglionnaire pelvien est une chirurgie pratiquée pour enlever des ganglions lymphatiques du bassin. On le fait après une cystectomie radicale, ou une cystectomie partielle, habituellement au cours de la même intervention.
En présence d'un cancer de la vessie, on fait un curage ganglionnaire pelvien pour :
- enlever les ganglions lymphatiques atteints par le cancer;
- enlever les ganglions lymphatiques qui risquent fortement d’être atteints par le cancer;
- réduire le risque de réapparition ou de propagation du cancer;
- aider votre médecin à planifier les traitements après la chirurgie.
Apprenez-en davantage sur le curage ganglionnaire pelvien.
Dérivation urinaire
La dérivation urinaire est une chirurgie reconstructive lors de laquelle on crée une nouvelle façon pour l’urine d’évacuer le corps. On la fait une fois qu’on a enlevé toute la vessie (cystectomie radicale). Dans de rares cas, on peut effectuer une dérivation urinaire sans avoir enlevé la vessie afin de dégager un blocage qui empêche l’urine de s’écouler si le cancer s’est propagé ou si on ne peut pas l’enlever par chirurgie.
Le type de dérivation urinaire effectué dépend de nombreux facteurs dont ceux-ci :
- votre âge
- à quel point vous pouvez bouger
- à quel point votre intestin, votre foie et vos reins fonctionnent
- autres problèmes médicaux que vous éprouvez
- si vous avez déjà reçu une radiothérapie
- la proximité du cancer de l’urètre
- combien de temps on s’attend à ce que vous viviez (espérance de vie)
La dérivation urinaire peut être incontinente ou continente.
Dérivation incontinente
Dans le cas de la dérivation incontinente, vous ne contrôlez pas
l’évacuation de l’urine. On fait une
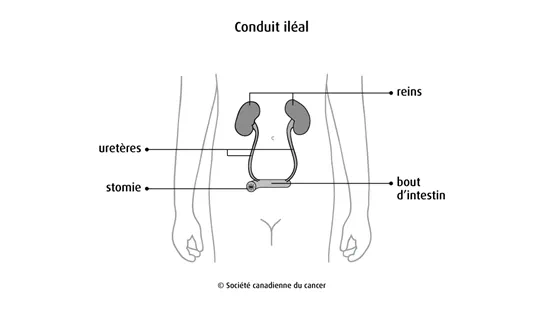
Le
conduit iléal,
aussi appelé dérivation en anse, est le type le plus courant de dérivation
urinaire. Le chirurgien enlève un bout de l’intestin grêle (
Dérivation continente
Dans le cas de la dérivation continente, vous contrôlez l’évacuation de l’urine. Le chirurgien crée une poche pour contenir l’urine. Vous videz l'urine de cette poche par un tube ou par l’uretère (comme vous le feriez normalement).
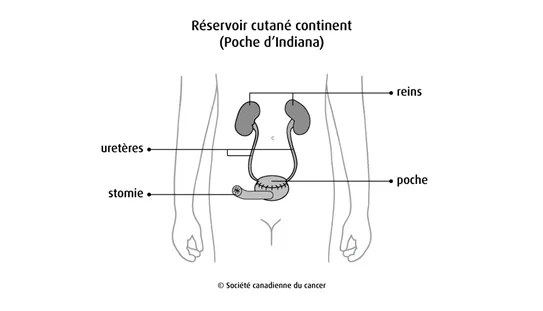
Le réservoir cutané continent (poche d’Indiana) est aussi appelé dérivation
continente avec stomie cutanée cathétérisable. Le chirurgien crée une poche
à l’aide de la partie droite du
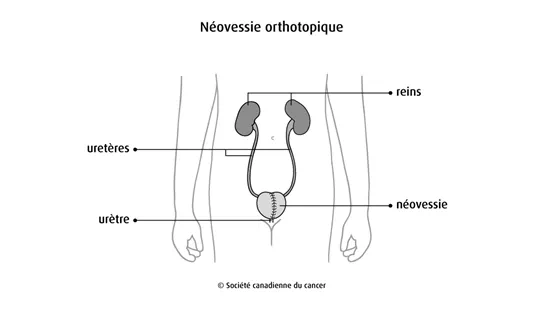
Pour faire une néovessie orthotopique, le chirurgien crée une poche, qu’on appelle néovessie c’est-à-dire nouvelle vessie, habituellement à l’aide d’une partie de l’intestin grêle. (Dans certains cas, on se sert d’une partie du côlon.) Les uretères sont fixés à la poche, qui elle est ensuite reliée à l’urètre. Vous videz la poche en urinant normalement. Faire une néovessie orthotopique est un type de chirurgie plus difficile que les autres dérivations urinaires et le risque de problèmes (complications) est plus élevé. On n’y a alors généralement recours que chez les personnes plus jeunes qui n’ont pas de troubles médicaux graves.
Apprenez-en davantage sur les dérivations urinaires.
Effets secondaires
Peu importe le traitement du cancer de la vessie, il est possible que des effets secondaires se produisent, mais chaque personne les ressent différemment. Certaines en ont beaucoup alors que d'autres en éprouvent peu.
Si des effets secondaires se manifestent, ils peuvent le faire n’importe quand pendant la chirurgie, tout de suite après ou quelques jours, voire quelques semaines plus tard. Il arrive que des effets secondaires apparaissent des mois ou des années à la suite de la chirurgie (effets tardifs). La plupart disparaissent d’eux-mêmes ou peuvent être traités, mais certains risquent de durer longtemps ou d’être permanents.
Les effets secondaires de la chirurgie dépendent surtout du type de chirurgie et de votre état de santé global.
La RTUTV peut causer ces effets secondaires :
- spasmes de la vessie, qui ont tendance à disparaître puis à revenir;
- envie d’uriner souvent (mictions fréquentes);
- sensation de brûlure quand vous urinez;
- saignement quand vous urinez;
- incontinence urinaire.
La cystectomie peut causer ces effets secondaires :
- douleur;
- infections urinaires (IVU);
- remontée de l’urine dans les uretères (reflux);
- blocage des uretères (obstruction);
- troubles sexuels chez l’homme, comme le dysfonctionnement érectile et les orgasmes secs;
- troubles sexuels chez la femme, comme l’inconfort ou la douleur pendant les relations sexuelles.
Avisez votre équipe de soins si vous éprouvez ces effets secondaires ou d’autres que vous croyez liés à la chirurgie. Plus vite vous mentionnez un problème, plus rapidement on pourra vous dire comment aider à le soulager.
Questions à poser sur la chirurgie
Apprenez-en davantage sur la chirurgie et les effets secondaires de la chirurgie. Afin de prendre les bonnes décisions pour vous, posez des questions sur la chirurgie à votre équipe de soins.
Votre source de confiance pour des informations fiables sur le cancer
Le soutien des lecteurs comme vous nous permet de continuer à fournir des informations de la plus haute qualité sur plus de 100 types de cancer.
Nous sommes là pour vous garantir un accès facile à des informations fiables sur le cancer, ainsi qu’aux millions de personnes qui visitent ce site Web chaque année. Mais nous ne pouvons pas y arriver seuls.
Chaque don nous permet d’offrir des informations fiables sur le cancer et finance des services de soutien empreints de compassion et des projets de recherche prometteurs. Faites un don dès maintenant, car chaque dollar compte. Nous vous remercions.
