Troubles de l'appareil reproducteur masculin
Des troubles de l’appareil reproducteur peuvent apparaître après certains types de traitement du cancer. Parfois, ils se manifestent comme effet tardif des traitements du cancer reçus dans l’enfance.
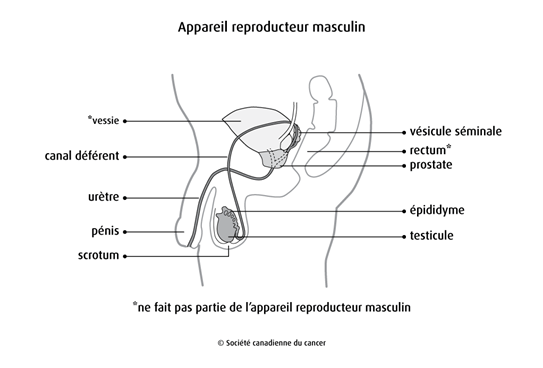
L’appareil reproducteur masculin
Les testicules sont faits de cellules qui fabriquent la testostérone et de cellules qui fabriquent les spermatozoïdes. Un spermatozoïde doit féconder un ovule pour qu’une grossesse survienne.
L'appareil reproducteur masculin est contrôlé par l'hypophyse située dans le cerveau. Lorsque la puberté arrive, l’hypophyse l’indique aux testicules en libérant l’hormone folliculostimulante (FSH) et l’hormone lutéinisante (LH). Les testicules commencent alors à fabriquer la testostérone et les spermatozoïdes. La testostérone est responsable du développement sexuel du garçon, dont la gravité de la voix, l'augmentation de la taille du pénis et des testicules, l’apparition de poils sur le corps et le visage et le développement des muscles.
Types de troubles de l’appareil reproducteur masculin
Les troubles de l’appareil reproducteur masculin qui suivent peuvent apparaître après un traitementdu cancer.
Puberté précoce, retardée ou absente
La puberté apparaît habituellement quand un garçon est âgé entre 9 et 13 ans. Les premiers signes de la puberté sont en général l'augmentation de la taille des testicules et l’apparition de poils aux aisselles et dans la région pubienne.
Certains traitements du cancer peuvent affecter le moment où la puberté débute. Elle peut apparaître plus tôt (puberté précoce) ou plus tard (puberté retardée) que normalement. Il arrive que la puberté ne commence pas du tout. On parle alors d’absence de puberté.
Infertilité
L’infertilité est l’incapacité de faire tomber une femme enceinte. Cela peut être le cas quand des traitements du cancer font baisser le nombre de spermatozoïdes. L’infertilité après un traitement du cancer peut être temporaire ou permanente.
Manque de testostérone
Un manque de testostérone (déficit en testostérone) est aussi appelé hypogonadisme. Il apparaît quand les testicules ne produisent pas suffisamment de testostérone.
Causes des troubles de l’appareil reproducteur masculin
Les traitements du cancer, dont certains types de chimiothérapie, de radiothérapie et de chirurgie, peuvent causer des dommages à l’appareil reproducteur masculin.
Chimiothérapie
La chimiothérapie à base de certains médicaments, en particulier d’agents alkylants, peut affecter les testicules. Des testicules endommagés risquent d’engendrer l’infertilité ou un déficit en testostérone.
Les dommages aux organes reproducteurs sont souvent liés au type d’agents chimiothérapeutiques administré et à la dose ainsi qu’à la durée du traitement. Plus la dose totale de chimiothérapie est élevée, plus le risque que les testicules soient endommagés est grand.
L'association de la chimiothérapie à la radiothérapie accroît également le risque de dommages aux testicules.
De fortes doses de chimiothérapie administrées en préparation à une greffe de cellules souches peuvent causer un déficit en testostérone et l’infertilité.
Les agents chimiothérapeutiques susceptibles d'accroître le risque de troubles de l'appareil reproducteur masculin comprennent ceux-ci:
- busulfan (Busulfex)
- chlorambucil (Leukeran)
- cisplatine
- cyclophosphamide (Procytox)
- méchloréthamine (moutarde à l'azote, Mustargen)
- chlorhydrate de procarbazine (Matulane)
- lomustine (CeeNU, CCNU)
- carmustine (BiCNU, BCNU)
- melphalan (Alkeran)
- doxorubicine (Adriamycin)
Radiothérapie
La dose totale de radiation, la région du corps traitée et l’âge de la personne lors du traitement peuvent accroître le risque de dommages à l’appareil reproducteur.
Chez les hommes âgés de plus de 40 ans, les dommages à l’appareil reproducteur sont plus susceptibles d’être permanents. Mais de fortes doses de radiation peuvent interrompre le fonctionnement des testicules à tout âge.
Une radiothérapie aux testicules, au bassin, au bas du dos, à l’abdomen ou au corps entier (irradiation corporelle totale, ou IRT) peut réduire la production de testostérone et causer l’infertilité ou une diminution de la fertilité. Cela peut se produire parce que les cellules de Leydig présentes dans les testicules et qui fabriquent la testostérone peuvent avoir été endommagées par la radiation.
La radiation peut aussi endommager les cellules germinales présentes dans les testicules et qui fabriquent les spermatozoïdes. Cela fait baisser le nombre de spermatozoïdes. Un nombre peu élevé de spermatozoïdes et l’infertilité peuvent être temporaires ou permanents. Il est possible que le nombre de spermatozoïdes revienne à la normale plus tard, parfois jusqu’à 15 ans après la radiothérapie.
Une radiothérapie au cerveau peut endommager l'hypophyse et ainsi faire baisser les taux d’hormone folliculostimulante (FSH) et d’hormone lutéinisante (LH). Des taux peu élevés de ces hormones signifient que les testicules fabriquent moins de spermatozoïdes et de testostérone.
Chirurgie
Les chirurgies pratiquées pour traiter les cancers de l’appareil reproducteur et d’autres cancers du bassin peuvent causer des troubles de l’appareil reproducteur ou affecter la fonction sexuelle.
- Une chirurgie pratiquée pour enlever les deux testicules cause l’infertilité.
- Enlever une tumeur au bassin, dont à la vessie, au côlon ou au rectum, peut endommager les organes reproducteurs ou les nerfs voisins et ainsi rendre impuissant.
- Une chirurgie pratiquée pour enlever la prostate peut affecter la fonction sexuelle.
- Pratiquer une chirurgie à la colonne vertébrale ou enlever une tumeur située près de la moelle épinière peut endommager les nerfs voisins et affecter la fonction sexuelle.
Autres facteurs
D’autres facteurs, comme l’hormonothérapie et certains types de médicaments ciblés ou immunothérapeutiques, peuvent accroître le risque de troubles de l’appareil reproducteur en causant des dommages aux testicules.
Symptômes des troubles de l’appareil reproducteur masculin
Il arrive que le traitement du cancer endommage les testicules, les rendant ainsi incapables de fabriquer des hormones et des spermatozoïdes.
Les signes et symptômes de dommages à l’appareil reproducteur masculin comportent des troubles de la fertilité, de la puberté et de la sécrétion de testostérone.
Les troubles de la fertilité sont entre autres ceux-ci:
- nombre moins élevé de spermatozoïdes ou réduction de leur qualité
- diminution de la libido (désir sexuel)
- impuissance (incapacité d’avoir une érection ou de la maintenir)
Certains hommes infertiles peuvent observer que leurs testicules sont plus petits ou moins fermes, mais d'autres peuvent ne présenter aucun signe physique de l'infertilité. Un homme peut être fonctionnel sexuellement mais être infertile.
Les troubles de la puberté et de la sécrétion de testostérone sont entre autres ceux-ci:
- puberté qui commence plus tard ou pas du tout
- absence de caractères sexuels secondaires dont la gravité de la voix, l'augmentation de la taille du pénis et des testicules, l’apparition de poils sur le corps et le visage et le développement des muscles
Si les symptômes s’aggravent ou ne disparaissent pas, mentionnez-le à votre médecin ou à votre équipe de soins sans attendre au prochain rendez-vous prévu.
Diagnostic des troubles de l’appareil reproducteur masculin
Votre médecin tentera de trouver la cause de vos troubles de l’appareil reproducteur. On vous posera des questions sur vos symptômes et vous pourriez passer un examen physique. Quand un jeune garçon est traité pour un cancer, l’équipe de soins surveille les signes d’apparition de troubles de l’appareil reproducteur. Elle prête attention au moment où la puberté commence et à sa façon de progresser.
On pourrait vous faire des prélèvements sanguins afin de vérifier le taux d’hormone folliculostimulante, d’hormone lutéinisante et de testostérone. On pourrait aussi prélever du sperme pour connaître le nombre de spermatozoïdes et les analyser.
Prévention des troubles de l’appareil reproducteur masculin
Avant qu’un garçon ou qu’un homme commence ses traitements du cancer, on peut lui proposer du counseling en matière de fertilité. Le conseiller en fertilité ou l’équipe de soins lui explique les effets secondaires possibles des traitements qui risquent plus tard d’affecter sa fertilité.
Un écran de protection radiologique est habituellement utilisé quand on administre une radiothérapie à l'abdomen ou au bassin, sauf si cette protection accroît le risque de réapparition du cancer. On place un écran devant un seul testicule ou les deux. Dans certains cas, il est possible qu’on enlève les testicules du champ de traitement pour tenter d’empêcher les radiations de les endommager.
La mise en banque de sperme est une façon de préserver la fertilité des jeunes hommes qui ont fini leur puberté avant le traitement. On peut recueillir des prélèvements de sperme tous les jours précédant le début du traitement du cancer. On les entrepose pour emploi ultérieur lors d’une insémination artificielle ou d’une fécondation in vitro.
L’ extraction testiculaire de spermatozoïdes (TESE) est une méthode de prélèvement de spermatozoïdes pour les hommes qui sont incapables de fournir un échantillon de sperme. On congèle le sperme pour usage ultérieur.
La congélation de tissu testiculaire peut être une option pour les garçons qui n’ont pas fini leur puberté et qui risquent fortement d’être infertiles. De nombreux hôpitaux considèrent encore que cette technique est expérimentale.
Traitement des troubles de l’appareil reproducteur masculin
Si l’équipe de soins détecte un trouble quelconque de l'appareil reproducteur après un traitement du cancer, elle pourrait vous diriger vers l’un ou plusieurs des spécialistes suivants:
- endocrinologue (spécialiste des hormones)
- urologue (spécialiste des organes reproducteurs masculins)
- spécialiste de la fertilité
L’équipe de soins peut proposer des façons de traiter les troubles de l’appareil reproducteur masculin suivants.
Manque de testostérone
S’il y a un manque de testostérone (déficit en testostérone) avant que le garçon ne soit pubère, il devra suivre un traitement de substitution de la testostérone afin de commencer sa puberté. Il devra également suivre ce traitement si le déficit apparaît après la puberté. On peut administrer la testostérone sous la forme d’injections, de timbres ou de gel appliqué sur la peau. La testostérone aide à maintenir le développement des muscles, la résistance osseuse et la force musculaire, une répartition adéquate de la graisse corporelle, la libido et la capacité d'avoir des érections.
Infertilité
Si l’infertilité est permanente, on peut avoir recours au sperme d’un donneur pour engendrer une grossesse.
La vie après le traitement
Selon certaines études, les survivants du cancer pensent parfois qu'ils ne peuvent pas faire tomber une femme enceinte. Vu cette croyance, ils risquent de ne pas utiliser de méthode contraceptive et de se retrouver avec une grossesse non planifiée. Discutez avec votre médecin de votre fertilité et demandez-lui si vous devez avoir recours à une méthode contraceptive.
Discutez avec votre médecin si vous et votre partenaire envisagez une grossesse après les traitements du cancer. Il est possible que votre médecin vous recommande d’attendre au moins 6 mois ou plus à la suite des traitements avant d’essayer de concevoir un enfant. Certains médecins peuvent conseiller de retarder la grossesse d’environ 2 ans après le traitement. Ce délai dépend de nombreux facteurs dont ceux-ci :
- le type de cancer et son stade;
- votre pronostic;
- votre âge;
- vos préférences et vos besoins.
Apprenez-en davantage sur les troubles de la fertilité.
Suivi
Tous les hommes traités pour un cancer doivent avoir un suivi régulier. L’équipe de soins établira un plan de suivi en fonction du type de cancer, des traitements reçus et de vos besoins.
Assurez-vous d’informer votre médecin de tous les traitements que vous avez reçus. Les hommes qui risquent d’éprouver des troubles de l’appareil reproducteur devraient passer un examen physique chaque année.
Lors du suivi, votre médecin peut :
- vous poser des questions sur votre développement sexuel et vous demander si vous avez déjà eu des troubles sexuels;
- faire des analyses sanguines afin de vérifier votre taux d’hormone folliculostimulante, d’hormone lutéinisante et de testostérone;
- vous faire passer un spermogramme.
Votre source de confiance pour des informations fiables sur le cancer
Le soutien des lecteurs comme vous nous permet de continuer à fournir des informations de la plus haute qualité sur plus de 100 types de cancer.
Nous sommes là pour vous garantir un accès facile à des informations fiables sur le cancer, ainsi qu’aux millions de personnes qui visitent ce site Web chaque année. Mais nous ne pouvons pas y arriver seuls.
Chaque don nous permet d’offrir des informations fiables sur le cancer et finance des services de soutien empreints de compassion et des projets de recherche prometteurs. Faites un don dès maintenant, car chaque dollar compte. Nous vous remercions.
